

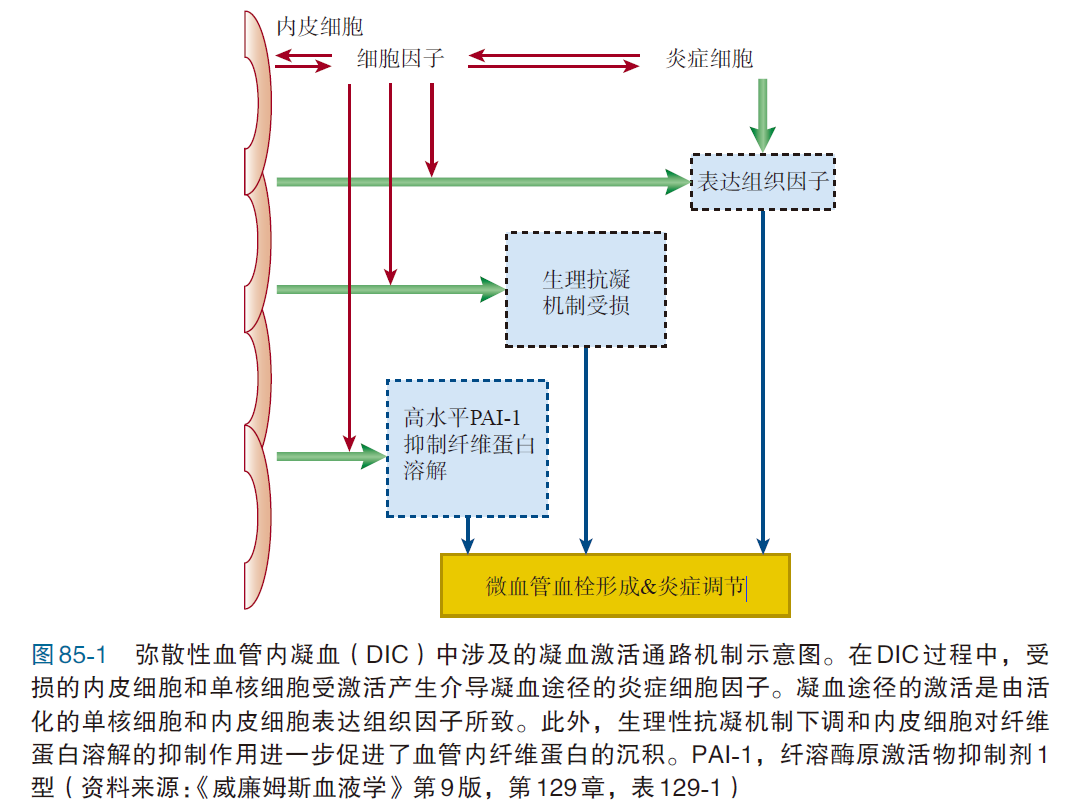
DIC的发病机制见图85-1。 组织因子释放入血似乎是凝血激活的主要机制。组织因子可由单核细胞或内皮细胞表达。 其他诱导因素包括Ⅹa因子的活化,活化因素包括癌症促凝物质、蛇毒、巨大创伤或胰腺炎患者的组织/ 细胞碎片。 生理性抗凝物质(如抗凝血酶、蛋白C系统)及由高水平的纤溶抑制剂PAI-1所导致的内源性纤溶机制下调使凝血机制的激活失衡。
临床特点与原发病或DIC有关或与两者均相关。 约25%的重症病例中可观察到出血表现。 常出现静脉注射部位及其他皮肤损伤部位的持续性出血。 出血可能危及生命。 广泛的器官功能障碍可能由微血管或动/静脉血栓形成引起。 器官功能障碍可表现为急性肾衰竭(常为肾皮质缺血及急性肾小管坏死)、肝功能异常及ARDS所致的呼吸功能障碍。 由于脑血管栓塞或出血,可出现昏迷、谵妄、短暂的局灶性神经症状及脑膜刺激征。 死亡率为30% ~ 85%,DIC的存在是脓毒症、创伤和其他基础疾病死亡率的一个最有效的预测因子。
原发病可影响DIC中出现的异常临床表现,因此必须用实验室数据阐明。 单个实验室检测结果不足以诊断或排除DIC。 通常,血小板计数低、PT及aPTT延长、凝血因子及凝血因子抑制物的水平低、纤维蛋白相关标志物(如纤维蛋白降解产物、纤维蛋白单体、D-二聚体)升高。 国际血栓与止血协会提出一个简单的评分系统,该系统使用血小板计数、PT、D-二聚体及纤维蛋白原水平作为依据(表85-2)。纤维蛋白原水平通常较高,因为纤维蛋白原是一种急性期蛋白,由于潜在的原因,其水平可能会显著增加。 血小板计数正常、纤溶产物显著增高、α2-抗纤溶酶及纤溶酶原低水平可将DIC与原发性纤维蛋白溶解综合征相鉴别。

快速有效地治疗原发病是最重要的,包括抗生素抗感染治疗、抗癌治疗、创伤的外科及药物治疗、死胎取出等。 由于大多数DIC患者病情危重,适当的支持治疗是必要的,包括输液、升压、透析、呼吸及呼吸机的管理。 没有确切证据表明输血治疗是“火上浇油”,凝血因子缺乏并出血的患者,接受外科手术或侵入性操作的患者需输注血制品。血小板减少时输注血小板,凝血因子缺乏时输注新鲜冷冻血浆或凝血因子浓缩物。 危重症患者需预防静脉血栓栓塞,推荐使用普通肝素或低分子肝素。 治疗量的肝素输注可改善DIC,然而其应用尚存在争议。一般来说,在缺乏足够的对照研究的情况下,没有可靠的临床证据支持在DIC中使用肝素是有益的。 对于暴发性紫癜(皮肤及皮下组织明显出血性梗死),明显血栓栓塞,且当血栓可能导致不可逆的组织损伤时,肝素治疗是有益的。在这些病例中,静脉输注500 ~ 750 U/h 剂量的普通肝素是足够的。 肝素的使用须个体化考虑,且充分权衡利弊。 重组抗凝血酶(1500 ~ 3000 U)或人活化蛋白C[drotrecogin alfa 24 μg/( kg·h)连续输注4天]可改善DIC的实验室指标,但无法改善相关临床预后。这些干预治疗可使出血风险增加。 DIC禁忌抗纤溶治疗,因其可增加血栓形成及微血管栓塞的风险,但当主要病程是原发性纤维蛋白(原)溶解,而非DIC时,可考虑抗纤溶治疗。
新生儿脾切除者及妊娠者易发生感染相关DIC。 所有微生物,包括革兰氏阳性菌、革兰氏阴性菌、病毒、寄生虫及真菌感染均可导致DIC。
实体瘤常导致慢性DIC,在此病程中,血栓形成比出血更常见。这一综合征对肝素治疗有效。 急性早幼粒细胞白血病(APL)患者经常发生严重出血。APL患者异常止血的发病机制极为复杂,可能涉及DIC和原发性纤维蛋白溶解两方面。随着包括全反式维甲酸(ATRA)在内的现代治疗策略的应用,凝血和出血已成为APL不那么突出的特征。 急性淋巴细胞白血病也可发生DIC,尤其是诱导化疗时。
胎盘早剥可导致DIC,因大量胎盘组织因子快速进入母体血液循环而导致。 羊水栓塞是罕见的致死性疾病,最常发生于难产伴过度成熟巨大儿的多次妊娠妇女。DIC由富含组织因子的羊水进入母体血液循环所致。 死胎综合征发生于胎儿宫内死亡数周之后,且由胎儿组织因子缓慢释放入母体血液循环所致。 快速大量的输注替代治疗及子宫切除是治疗选择。如果发生严重出血,可使用新鲜冷冻血浆、凝血因子浓缩物、血小板进行替代治疗。 当潜在的病因得到恰当处理后,DIC通常会迅速终止。 溶血、肝酶升高和血小板低(HELLP)综合征发生在妊娠晚期或产后DIC可能是HELLP综合征的发病机制之一。HELLP综合征应与其他形式的血栓性微血管病相鉴别(如血栓性血小板减少性紫癜-溶血性尿毒症综合征)。 患者应接受支持疗法、密切监测、血制品替代治疗。
巨大创伤后的初始凝血障碍是由失血及红细胞、血浆扩容剂替代治疗所致的稀释性凝血障碍。 创伤后24 ~48小时,可发生全身炎症反应综合征(SIRS),导致DIC。 在最初阶段,应通过输注新鲜冷冻血浆和血小板分别使凝血因子及血小板恢复正常。在后续阶段,应考虑DIC的支持治疗。
新生儿DIC的实验室依据包括止血指标的进行性下降;血小板减少;纤维蛋白原、Ⅴ因子、Ⅷ因子水平降低。 最常见的原发病包括败血症、肺透明膜病、窒息、坏死性小肠结肠炎、血管内溶血、胎盘早剥、子痫。 多部位出血是最常见的表现,但约有20%的患者无DIC的临床表现。 处理方式包括原发病的治疗,重要脏器功能的支持治疗,以及血液成分的替代治疗。
(译者:谷文静 黄月婷 张磊)
本文节选自《中文翻译版威廉姆斯血液学手册第9版》,该书是《威廉姆斯血液学》的精要,是对核心内容和要点的提炼,对于我国血液科医生在繁忙的工作之余查阅相关疾病要点,特别是当前血液病国际诊疗规范及其基本原理具有重要的价值。扫描下方二维码或点击“阅读原文”即可购买丛书。

